出生前検査の種類
出生前検査には、超音波を使った画像検査と、染色体疾患に関する検査があります。
染色体疾患に関する検査はいくつかの種類があり【図1】、大きく分けて、非確定的検査(それだけでは診断がつかない検査)と、確定的検査(それだけで診断が確定する検査)があります。
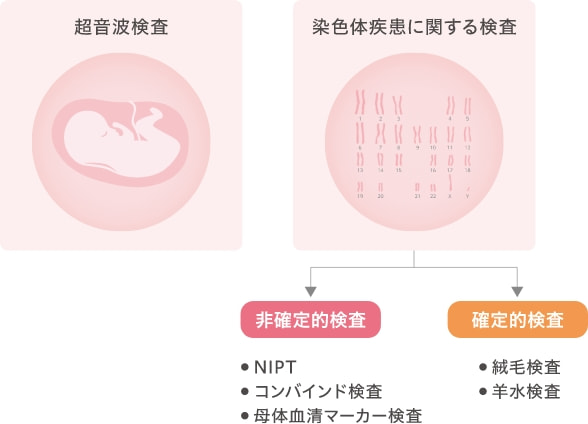
【図1】
採血によるリスクは除きます。
21トリソミー(モザイク除く)に対しての値です。
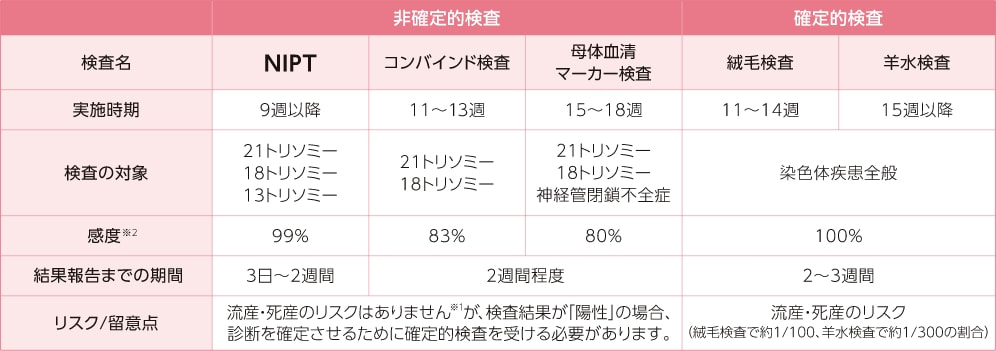
非確定的検査
非確定的検査は、超音波(エコー)や採血のみで検査ができるため、流産・死産のリスクがありません。コンバインド検査や母体血清マーカー検査は、検査精度が低いことが問題でしたが、近年開始されたNIPTは、精度が高く採血のみでできるため、実施する妊婦さんが増え、認知度も高まっています。
なお、非確定的検査は、「染色体疾患が疑われる」ことを示す陽性結果が出ても診断は確定されないため、絨毛検査や羊水検査などの確定的検査を受ける必要があります。
NIPT
(非侵襲性出生前遺伝学的検査)
9週以降
妊婦さんの血液中には、赤ちゃんに由来するDNA断片が存在します。NIPTは、赤ちゃん由来のDNA断片を解析することで、ダウン症候群(21トリソミー)と18トリソミー、13トリソミーの可能性を検出することができます。
NIPTでは、最初に、一つ一つのDNA断片の情報を読み取ります【図2】。
次に、それらのDNA断片が何番の染色体由来かを決定し分類していきます。
分類後、各染色体由来のDNA断片の量的な割合をみることで、特定の染色体の変化を検出し、標準値と比較することで陰性か陽性かを判別します。
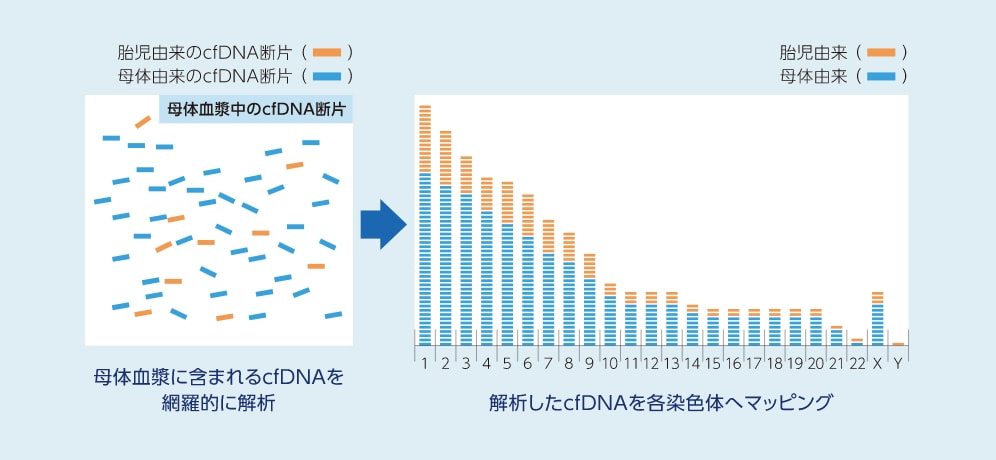
【図2】
例えば、赤ちゃんがダウン症候群の場合21番染色体が関与します。通常21番染色体は2本ですが、赤ちゃんがダウン症候群の場合3本になります。すると、赤ちゃんの21番染色体の割合は通常の1.5倍となるため、検査結果が陽性となります【図3】。
検査は9週以降に行い、検査から結果報告まで1~2週間程度かかります。
NIPTは、確定的検査ではありませんので、結果を確定させるには絨毛検査もしくは、羊水検査を受ける必要があります。

【図3】
コンバインド検査
11〜13週
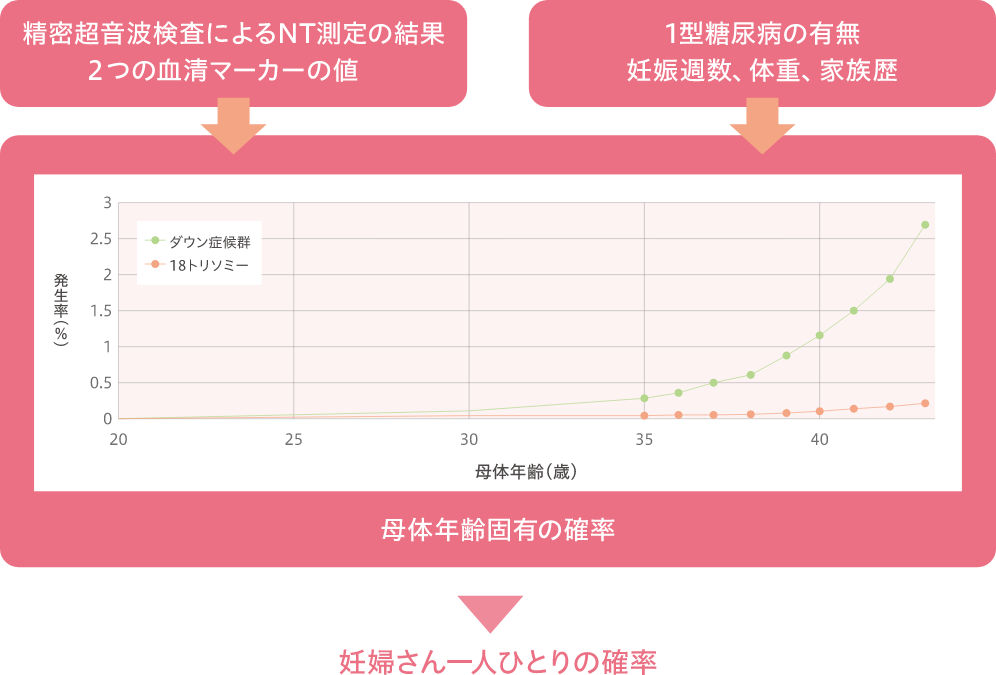
コンバインド検査は、超音波検査と採血での検査を組み合わせた検査です。2つの検査を組み合わせることにより、ダウン症候群(21トリソミー)と18トリソミーのリスク評価の精度を高めます。超音波検査ではNT(赤ちゃんの首の後ろのむくみ【図4】)を測定し、採血では胎盤由来の2つのタンパク質(血清マーカー)の値を測定します。
コンバインド検査の結果は、母体年齢固有の確率に加えて、NT測定と血清マーカーの値、妊娠週数、妊婦さんの体重、家族歴、1型糖尿病の有無など、様々な情報を加味して、赤ちゃんに疾患があるかどうか、妊婦さん一人ひとりの確率を出します【図5】。主に11~13週で行い、検査から結果報告まで2週間程度かかります。
なお、超音波検査では、検査当日の赤ちゃんの姿勢によっては検査ができないことがあります。
また、超音波検査で何らかの所見が指摘されても、その後の確定的検査で染色体の変化がみつからないこともあります。
検査結果は確率で表示されるため、カップルとしての結果の捉え方が重要です。
例えば、ダウン症候群(21トリソミー)の確率が20分の1と出たらどうか、200分の1と出たらどうか、あるいは2,000分の1と出たらどうか、ということです。
コンバインド検査は羊水検査に進むかどうかの目安として考える方もいるので、カップルの中で基準となる確率を決めたうえで結果をみることが大切です。また、確定的検査ではありませんので、結果を確定させるには絨毛検査もしくは、羊水検査を受ける必要があります。
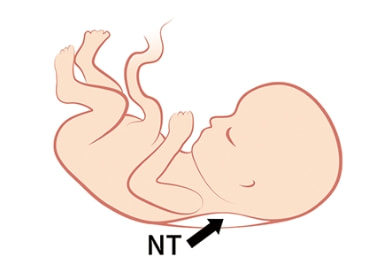
【図4】
【図5】
母体血清マーカー検査
15〜18週
妊娠中、赤ちゃんや胎盤で作られるタンパク質は妊婦さんの血流に入ります。
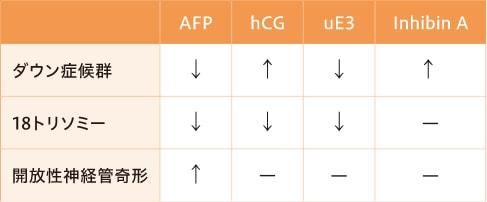
母体血清マーカー検査では、血液中に含まれる赤ちゃんや胎盤由来の4 つのタンパク質(血清マーカー)を解析します。それにより、ダウン症候群(21トリソミー)、18トリソミー、開放性神経管奇形の可能性を調べることができます。これらの血清マーカーの値は妊娠週数が進むにつれて増減しますが、赤ちゃんが検査の対象疾患である場合は異常値を示します【図6】。
【図6】
血中濃度 上昇↑ 低下↓
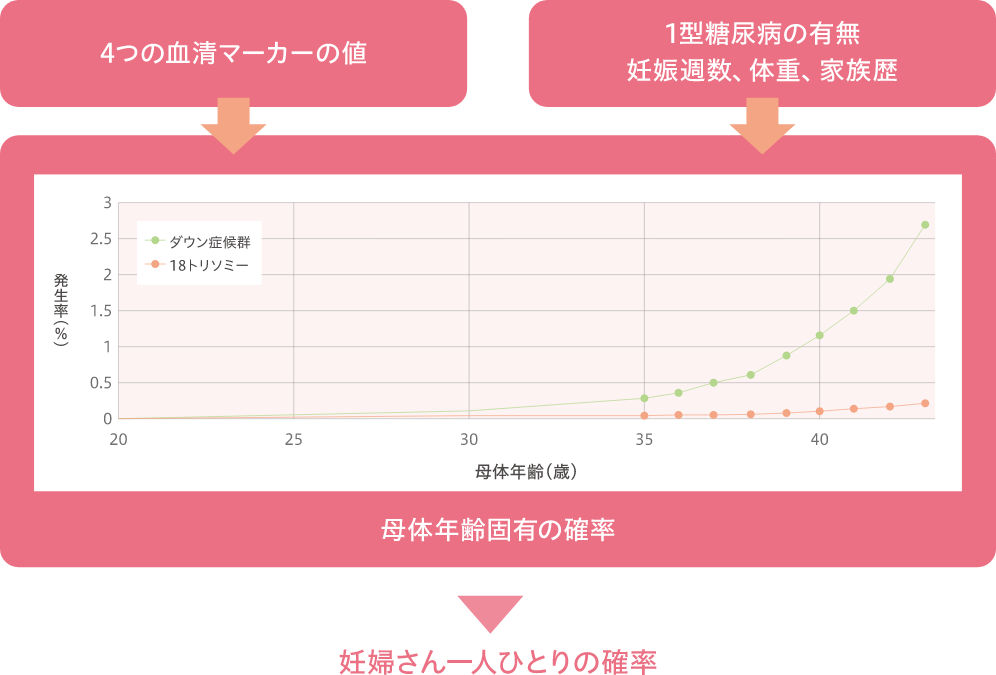
検査結果は、母体年齢固有の確率に加えて、4つのマーカーの増減、妊娠週数、妊婦さんの体重、家族歴、1型糖尿病の有無など、様々な情報を加味して、赤ちゃんに疾患があるかどうか、妊婦さん一人ひとりの確率を出します【図7】。主に15~18週で行い、検査から結果報告まで2週間程度かかります。
【図7】
また、検査結果は確率で表示されるため、カップルとしての結果の捉え方が重要です。
例えば、ダウン症候群(21トリソミー)の確率が20分の1と出たらどうか、200分の1と出たらどうか、あるいは2,000分の1と出たらどうか、ということです。
母体血清マーカー検査は羊水検査に進むかどうかの目安として考える方もいるので、カップルの中で基準となる確率を決めたうえで結果をみることが大切です。また、確定的検査ではありませんので、結果を確定させるには絨毛検査もしくは、羊水検査を受ける必要があります。
確定的検査
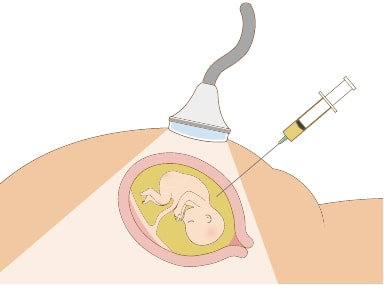
確定的検査は、それだけで診断が確定する検査です。しかし、お腹に針を刺して絨毛や羊水を取るので、流産・死産のリスク(1/100(絨毛)~1/300(羊水))があります。このようなリスクを避けるために、確定的検査の前にリスクのない非確定的検査を受けることを提案する医療機関もあります。
絨毛検査
11〜14週
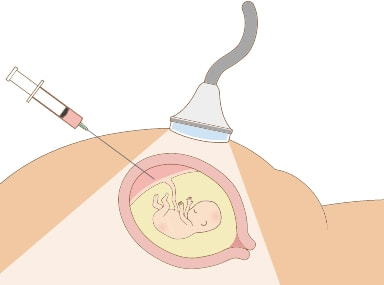
絨毛(じゅうもう)は、将来胎盤となる部分です。絨毛検査は、超音波画像のガイドのもと、妊婦さんのお腹に針を刺して絨毛細胞を採取し、染色体の数と形の変化を確認する検査です。絨毛検査では、染色体疾患全般を調べることができます。主に11~14週で行い、検体採取から結果報告まで2~3週間かかります。
絨毛検査はお腹に針を刺して絨毛を採取するため、破水・出血・子宮内感染・早産・穿刺による母体障害(血管や腸管など)などの合併症が生じる可能性があります。
さらに、約100人に1人の割合で流産や赤ちゃんが死亡する可能性があります。
また、検査には限界があり、赤ちゃんの状態を正しく反映しないことがあります。具体的には、胎盤限局性モザイク(赤ちゃんは正常なのに、胎盤にだけ染色体の変化をもつ細胞が混在している)とよばれる状態が1%程度存在します。この場合、検査結果は陽性であっても、生まれてくる赤ちゃんは染色体疾患をもたない場合があります。
検査できる項目が染色体疾患のみと限られているため、検査結果が正常でも他の疾患(心疾患など)をもって生まれることがあります。
羊水検査
15〜16週以降
子宮内の羊水には、赤ちゃんに由来する細胞が存在しています。羊水検査は、超音波画像のガイドのもと、妊婦さんのお腹に針を刺して羊水を採取し、その中の赤ちゃん由来の細胞を培養して染色体の数と形の変化を確認する検査です。羊水検査では、染色体疾患全般を調べることができます。主に15~16週以降で行い、検体採取から結果報告まで2~3週間かかります。
羊水検査はお腹に針を刺して羊水を採取するため、破水・出血・子宮内感染・早産・羊水塞栓症・穿刺による母体障害(血管や腸管など)などの合併症が生じる可能性があります。
さらに、約300人に1人の割合で流産や赤ちゃんが死亡する可能性があります。
また、検査には限界があり、赤ちゃんの状態を正しく反映しないことがあります。具体的には、モザイク(羊水中に正常な細胞と染色体の変化をもつ細胞が混在している)の場合や、染色体の変化がわずかで検出できない場合などがあります。また、検査できる項目が染色体疾患のみと限られているため、検査結果が正常でも他の疾患(心疾患など)をもって生まれることがあります。
感度(精度)について
感度とは、実際にその病気にかかっている人を正しく陽性として検出できる確率のことを示します。
例えば、ダウン症候群(21トリソミー)を例にとると、
- 確定的検査
- NIPT
- その他非確定的検査
となります。

21トリソミー(モザイク除く)に対しての値です。
感度が高ければ、偽陰性(その病気にかかっているのに、検査が陰性と出る場合)が少ないということも言えます。
